入院期間の評価、「病床規模の差はほとんどない」 ─ 厚労省
■ 「病床規模による差はほとんどない」 ─ 厚労省
[遠藤久夫委員長(学習院大経済学部教授、中医協会長)]
それでは、DPCの「新たな機能評価係数に係る検討について」を議題とする。事務局(保険局医療課)から資料が出ているので、説明をお願いしたい。
[保険局医療課・宇都宮啓企画官]
はい。医療課企画官でございます。資料「中医協 診─1─2」をご覧いただきたい。新たな機能評価係数に係る検討について。これまでの経緯などが書いてある。(説明はほぼ資料通り)
これまでの経緯等こういった指摘に対して、本日資料を出して説明させていただきたい。まず、(資料の)1番の(1)について。
調整係数が廃止されることに伴い、それに変わる(ママ)新たな機能評価係数の検討をDPC評価分科会で行ってきたが、その議論の状況を、中医協・基本問題小委員会(平成21年6月24日)へ報告した際、
1 次期改定での導入が妥当と考えられた項目の一部が、すでに評価されている内容と二重評価になる可能性があるのではないか。
2 個々の診断群分類点数表によって評価されていれば、わざわざ機能評価係数で調整する必要はないのではないか。
という内容の指摘を受けたところ。
▼ 1は藤原淳委員(日本医師会常任理事)、2は西澤寛俊委員(全日本病院協会会長)の指摘。中医協・DPC評価分科会が「次期改定での導入が妥当」としたのは、▽正確なデータ提出 ▽効率化 ▽複雑性指数 ▽評価診断群分類のカバー率─の4項目。このうち、「正確なデータ提出」と、「診断群分類のカバー率」は了承されたが、「効率化」と「複雑性指数」は承認されなかった。 藤原委員(日医)の指摘は、こちらを、西澤委員(全日病)の指摘は、こちらを参照。
1 診断群分類点数表による評価について
(1) 診断群分類点数表の設定
診断群分類点数表は、診断群分類ごとの過去2年間のデータ(医療資源の投入量 / 在院日数)の平均を基に設定している。
このため、同じ診断群分類の症例であっても、医療資源の投入量が診断群分類ごとの点数を上回る場合があるということ。
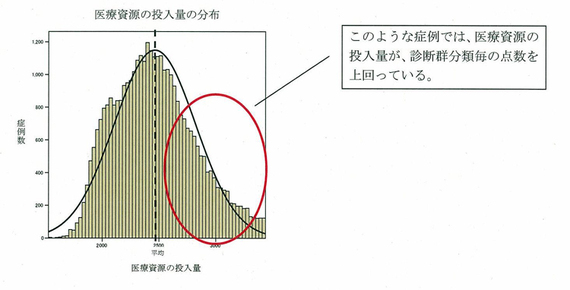 医療資源の投入量の分布のイメージ図があるが、あくまで診断群分類の点数というのは、この真ん中辺りの平均の点数を取っている。この楕円で囲っている右側の部分については、基本的に、医療資源の投入量が診断群分類ごとの点数を上回っている(=医療機関が赤字になる)、あるいは下回っている(=黒字になる場合もある)。どうしても、そういう状況が起こるということ。
医療資源の投入量の分布のイメージ図があるが、あくまで診断群分類の点数というのは、この真ん中辺りの平均の点数を取っている。この楕円で囲っている右側の部分については、基本的に、医療資源の投入量が診断群分類ごとの点数を上回っている(=医療機関が赤字になる)、あるいは下回っている(=黒字になる場合もある)。どうしても、そういう状況が起こるということ。
(2) 病院毎の医療資源の投入量の差異
上記のように、医療資源の投入量の差異が生じる原因には、実施される医療の効率性のほか、合併症の有無や治療法の違い、患者特性の違い等が考えられる。
このため、合併症等で医療資源の投入量が多くならざるを得ない患者を多く受け入れている病院では、DPCにおいては採算が悪くなりやすいということ。
ここで申し上げる合併症というのは、通常予測が付くというか、パターン的に合併の割合が多いようなものについてもそうだが、それ以外の高齢者であれば、いろいろな基礎疾患を持っていて、通常では考えにくい合併症などを持っている場合には、先ほどのグラフの右側、コストがより掛かってしまうようなケースが多くなるようなこともある。
(3) 調整係数の廃止と新たな機能評価係数の設定
これまで、受け入れている症例による病院間の差異については、(前年度の収入実績を保証する)「調整係数」として病院ごとに評価を行うことにより補正されてきたが、①「調整係数」の廃止に当たり、こうした差異について、診断群分類点数表を精緻に設定することや、②包括範囲の見直し等で対応すべく、DPC評価分科会においても検討を行っているところでございます。
しかし、すべての合併症等に対して分類や加算を設定して対応することは非常に困難。「どこまで細かくできるか」という話もあって、やはり包括(払い)なので、ある程度、その辺については、マルメざるを得ない。
そういった場合に、③「新たな機能評価係数」を設定し、医療機関の差異を評価することを併せて検討しなくてはならない。こういうこと(①~③が)が(新たな機能評価係数を設定する上で)基本になっているということ。
2 各指標の特徴について
まず、基本問題小委員会での指摘事項について。
・ 効率性指数は、現状の点数設定によって、すでに評価されているのではないか。というご指摘が(6月24日の基本問題小委員会で、日医と全日病から)出た。それに対して、まず1つ目の効率性指数......。
・ 複雑性指数は、特定機能病院や大規模病院に有利に働くのではないか。
あ、この(効率性指数と複雑性指数の)名称についても、「ふさわしくないのではないか」というご指摘を頂いているので、「仮称」ということで、示させていただいた。
(1) 効率性指数(仮称)
① 算定式
(平均在院日数の短縮を評価する)「効率性指数」については、2ページに示したような算定式で表される。これは、当該病院の患者構成が全国のDPC病院の平均、全国値と同じと仮定した場合の在院日数がより短い、同じ病気のときに平均よりも短いときに、(値が)高くなるような式になっている。
 ② 指標の特徴
② 指標の特徴
これにより、病床規模や病院の種類にかかわらず、在院日数を短縮し、効率的に急性期入院医療を提供している病院を評価するということ。
現状の点数設定は、実際、単に出来高点数の平均に応じて行われているのみで、例えば在院日数を短くするためのマンパワー等のコストは反映されていないということで、こういった新たな指数によって、ある程度評価するということになるのではないか。
▼ 藤原委員(日医)は6月24日の基本問題小委員会で、「DPC自体が平均在院日数を縮小(短縮)するというインセンティブが働いているので、二重評価ではないか」などと批判した。
(2) 複雑性指数(仮称)
① 算定式
複雑性指数は、当該病院の在院日数がすべての病院と同じ、全国平均と同じと仮定した場合の指数。これは、その病院が比較的在院日数の長い疾病(患者)を多く抱えている場合に、高い係数となるようになっている。
 ② 指標の特徴
② 指標の特徴
こういう場合は、重症症例や手術症例等を含む在院日数が平均的に長い症例を多く受け入れている病院を評価する。特に、特定機能病院や大規模病院に有利に働いているわけではないということ。
そして、次のページに、以前(6月24日の基本問題小委員会で)お示しした箱ひげ図がある。
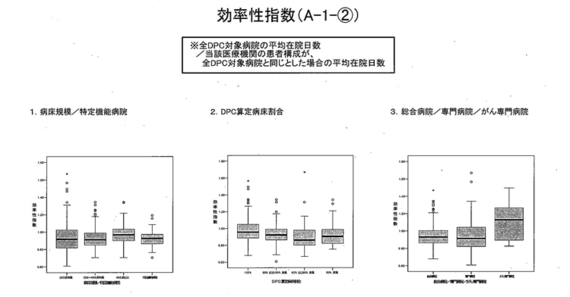 まず、「効率性指数」については、病床規模あるいは特定機能病院別をご覧いただくとお分かりになるように、病床規模による差はほとんどない。
まず、「効率性指数」については、病床規模あるいは特定機能病院別をご覧いただくとお分かりになるように、病床規模による差はほとんどない。
また、次のDPC算定病床割合は、一番左側がDPC病床100%、右に行くにつれて違う病床が入っている、いわゆるケアミックス的。心持ち、ややケアミックス病院と差があるように見えるが、それほど大きな差異はないと思われる。
その次は、総合病院、専門病院、がん専門病院。がん専門病院だけ、なぜか高くなっているが、これを除けば基本的に効率性指数については、病床規模や種類かかわらず、効率的に在院日数を短くするような医療を提供した場合に評価されるような指数であることが分かると思う。
▼ この説明は、5月14日のDPC評価分科会での説明と矛盾する。保険局医療課の長谷川学課長補佐は、「これ(効率性指数の箱ひげ図)は、『平均在院日数が短いかどうか』というものを見ている効率性の指標でございますが、見ていただいたらお分かりの通り、400床以上のところが一番高い数字となってございます」と説明した。
同日の分科会で厚労省は、「新たな機能評価係数」の候補を絞り込むため、各病院のタイプ別に比較した「指標の集計例」を提示。分析のポイントは2点で、①特定機能病院とその他の病院(200床未満~400床以上)との関係 ②専門病院と総合病院との関係―を調べたことが注目される。つまり、厚労省は、DPC病院をいくつかの病院群に分けて差別化を図るため、「総合病院」や「専門病院」、「がん専門病院」という類型を設けた。
このように、「新たな機能評価係数」とは、他の病院よりも高い機能を持っている病院を診療報酬で優遇しようという発想なのだから、病院類型による差異が表れないならば、「機能評価係数」とはいえない。逆に、差異が出るのならば、他よりも高く評価されるのはどのような病院かが問題になる。つまり、「どの病院も平等に評価される」ということと、「特定の病院を新たな機能評価係数で優遇する」ということは相容れない。
次に、 「複雑性指数」でございますが、これについて同様の分析を行うと、病床規模と特定機能病院では、若干、特定機能病院が高めにも見えるが、それほど大きな差異にはなっていない。
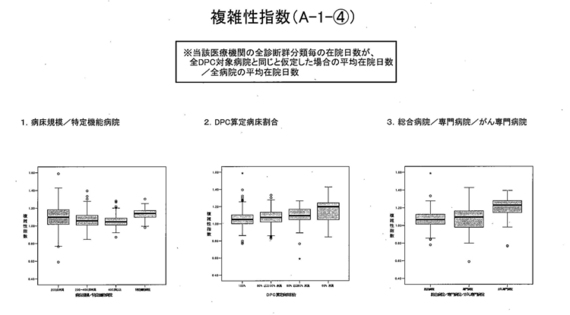 また、DPC算定割合を見ると、どちらかと言うと、ケアミックス型(病院)のほうが、若干、高めになっているようには見えるが、これもそれほど大きな差異ではない。
また、DPC算定割合を見ると、どちらかと言うと、ケアミックス型(病院)のほうが、若干、高めになっているようには見えるが、これもそれほど大きな差異ではない。
そのほか、総合病院、専門病院、がん専門病院。がん専門病院がやや高くなっているが、ま、これはちょっと......、理由はよく分から......。
がんの場合、在院日数が長いということで、これが評価されるような感じにはなっているとは思う。ただ、それ以外については、特段、大規模病院や特定機能病院ばかりが優遇されるようなイメージには必ずしもなっていないのではないかということ。以上でございます。
▼ 5月14日のDPC評価分科会、保険局医療課の長谷川学課長補佐は「病床規模で見ますと、規模が増えるほど右肩に下がっている。一方で、特定機能病院は最も高い数字となっているところでございます。(専門病院と総合病院を比較すると)専門病院のほうが高い値ということでございまして、『難しい疾患を多く取ってらっしゃるのかな』というところでございます」と説明した。
[遠藤委員長(中医協会長)]
ありがとうございました。これまで、(6月24日の)基本問題小委員会で出た意見に対して、事務局(保険局医療課)からご回答いただいた。ご意見、ご質問はございますか。対馬委員、どうぞ。
【目次】
P2 → 「病床規模による差はほとんどない」 ─ 厚労省
P3 → 「新たな機能評価係数を入れる理由は投入量分布だけか」 ─ 対馬委員(支払側)
P4 → 「二重評価に一定のクライテリアがない」 ─ 藤原委員(日医)
P5 → 「算定式との関係が私の頭では理解しにくい」 ─ 牛丸委員(公益委員)
P6 → 「新たな機能評価係数の設定と改めて書いてあるが」 ─ 西澤委員(全日病)
